 Эпилепсия — это хроническое заболевание центральной нервной системы различной этиологии, проявляющееся в предрасположенности организма к спонтанному развитию повторных неспровоцированных судорожных и бессудорожных пароксизмов.
Эпилепсия — это хроническое заболевание центральной нервной системы различной этиологии, проявляющееся в предрасположенности организма к спонтанному развитию повторных неспровоцированных судорожных и бессудорожных пароксизмов.
Эта патология свойственна не только людям, но и животным.
Важным элементом клинической картины эпилепсии (не облигатным!) являются изменения психики:
- пароксизмальные — это компоненты фокального пароксизма или его единственное проявление (страх, восторг, форсированное мышление, насильственные воспоминания); сюда же относятся психомоторное возбуждение или спутанность сознания после приступа;
- периодические — тяжёлые изменения настроения (дисфории), которые длятся до нескольких недель; реже — эпилептические психозы;
- хронические нарушения психики характерны для некурабельных больных; проявляются в сужении круга интересов, патологическая обстоятельность, педантичность, назойливость, другие изменения, вплоть до эпилептического слабоумия.
Классификация эпилепсии
Утверждённая в 1989 году международная классификация эпилепсии выделяет три основные формы этого заболевания (по происхождению).
 Симптоматическая эпилепсия. Сюда относится вся совокупность случаев заболевания, когда удаётся диагностировать наличие органической патологии мозга, порождающего эпилепсию, и этиологию возникновения этого очага. В качестве примера — посттравматическая симптоматическая эпилепсия. Следует обязательно помнить, что эпилептические пароксизмы быть не только симптомом резидуального поражения, как, например, при последствиях черепно-мозговой травмы, но и текущего процесса, например, опухолевого поражения головного мозга, абсцесса или воспалительного очага (например, при энцефалите); и поэтому впервые возникший эпилептический припадок — это веское основание для всестороннего тщательного обследования пациента. Обязательными являются исследования глазного дна, биопотенциалов мозга (электроэнцефалография), томография головного мозга (КТ или МРТ).
Симптоматическая эпилепсия. Сюда относится вся совокупность случаев заболевания, когда удаётся диагностировать наличие органической патологии мозга, порождающего эпилепсию, и этиологию возникновения этого очага. В качестве примера — посттравматическая симптоматическая эпилепсия. Следует обязательно помнить, что эпилептические пароксизмы быть не только симптомом резидуального поражения, как, например, при последствиях черепно-мозговой травмы, но и текущего процесса, например, опухолевого поражения головного мозга, абсцесса или воспалительного очага (например, при энцефалите); и поэтому впервые возникший эпилептический припадок — это веское основание для всестороннего тщательного обследования пациента. Обязательными являются исследования глазного дна, биопотенциалов мозга (электроэнцефалография), томография головного мозга (КТ или МРТ).- Криптогенная эпилепсия. К этой категории принято относить все случаи, когда поражение мозга диагностировать удаётся, но этиология его остаётся невыясненной (в отличие от симптоматической формы).
- Идиопатическая эпилепсия. К идиопатической эпилепсии относятся случаи, когда ни причина заболевания, ни локализация эпилептогенного очага неизвестны. При этой форме эпилепсии припадки носят, как правило, первично — генерализованный характер. А на записи электроэнцефалограммы имеют место синхронные, симметричные генерализованные разряды. Для таких случаев характерно отягощение наследственности по эпилепсии в анамнезе.
Классификация эпилептических приступов
Бытует мнение, что эпилепсия — это обязательно классические, «развёрнутые» судорожные припадки, сопровождающиеся утратой сознания; в действительности же эпилепсия может проявляться и бессудорожными приступами (например, абсансная симптоматическая эпилепсия у детей).
Приступы при эпилепсии могут выглядеть по-разному; это зависит от происхождения заболевания, локализации очага, индивидуальных особенностей.
Приступы, повторяющиеся в течение суток, считаются одиночным событием.
Все приступы при эпилепсии можно отнести к двум большим группам: первично-генерализованные припадки и парциальные (фокальные) приступы.
Возникает эпилептический приступ (при условии предрасположенности человека к этому явлению) как результат чрезмерных разрядов нейронов в эпилептическом очаге. Расположены такие «эпилептические» нейроны, как правило, по периферии эпилептогенного очага, возникшего в результате травмы, перинатального поражения, опухолевого процесса или по другим причинам. Припадок возникает при распространении разряда из патологического очага на весь мозг (так формируется генерализованный припадок) или его часть (тогда возникнет парциальный припадок).
Повторные эпилептические припадки как фокальные, так и генерализованные, могут зависеть от различных факторов:
 случайные пароксизмы — возникают внезапно, без видимых причин;
случайные пароксизмы — возникают внезапно, без видимых причин;- циклические приступы — они повторяются регулярно; бывают связаны и менструальным циклом или циклом сна и бодрствования.
- спровоцированные сенсорными (рефлекторные приступы) или несенсорными (эмоции, усталость, алкоголь) факторами;
- эпилептический статус — длительные по времени приступы, или классические приступы, которые повторяются настолько часто, что пациент не успевает прийти в сознание между ними. Здесь можно выделить эпилептический статус фокальных и генерализованных приступов. При эпилептическом статусе судорожных припадков быстро развиваются нарушения гемодинамики (дефицит пульса, артериальная гипертензия, ишемия миокарда), дыхания и гомеостаза (метаболический ацидоз, синдром ДВС), что влечёт серьёзную угрозу для жизни пациента. Механизм самоподдержания эпилептического статуса: компенсационное гиперпноэ после приступа ведёт к гипокапнии, которая усиливает эпилептическую активность. Следует помнить, что эпилептический статус может быть проявлением не только эпилепсии, но и других острых поражений головного мозга — менингита, энцефалита, инсультов (симптоматическая эпилепсия).
- Очень узко локализованные фокальные моторные приступы известны под названием «постоянная парциальная эпилепсия».
Парциальные припадки (фокальные, локальные приступы)
Симптоматика определяется локализацией патологического очага. Наиболее характерны моторные (при поражении прецентральной извилины) джексоновские приступы, затрагивающие часть тела, соответствующую поражённому участку извилины, или сенсорные джексоновские пароксизмы (при очаге в постцентральной извилине) в виде парестезий, фотопсий, слуховых или обонятельных галлюцинаций.
- Простые парциальные припадки — проистекают без изменения сознания. В зависимости от проявлений выделяют моторные, соматосенсорные, вегетативно-висцеральные.
- Сложные парциальные припадки. Основные компоненты — дереализация, деперсонализация, галлюцинации, автоматизмы. Приступы либо начинаются с простого и могут сопровождаться автоматизмами, либо сразу начинаются с изменения сознания. Возможны приступы нарушения восприятия в виде зрительных или слуховых галлюцинаций, деперсонализации (необычное восприятие ощущений, идущих из организма, которые больной не может описать) или дереализации (необычное восприятие окружающего «предметы изменились», «все какое-то не такое», «всё тускло», «всё неподвижно», «всё необычно»). Часто во время такого приступа знакомые вещи становятся неузнаваемыми.
- Вторично генерализованные парциальные припадки оканчиваются генерализованными судорогами
Генерализованные припадки
 Клинически характеризуются потерей сознания и выраженными массивными вегетативными проявлениями. Может сопровождаться двигательными феноменами, вовлекающими мускулатуру обеих сторон. На электроэнцефалограмме — симметричные, синхронные двусторонние эпилептические разряды.
Клинически характеризуются потерей сознания и выраженными массивными вегетативными проявлениями. Может сопровождаться двигательными феноменами, вовлекающими мускулатуру обеих сторон. На электроэнцефалограмме — симметричные, синхронные двусторонние эпилептические разряды.
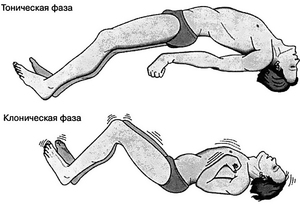
Генерализованный тонико-клонический приступ («развёрнутый», grand mal) проявляется в виде тонико-клонических судорог. Характеризуется выраженными вегетативными расстройствами (самое значимое из которых — апноэ). Пульс частый, артериальное давление повышено, гипергидроз, мидриаз, арефлексия зрачков на свет. В конце припадка — непроизвольное мочеиспускание вследствие выраженной общей атонии и расслабления сфинктеров.
Каждая фаза генерализованного тонико-клонического припадка имеет соответствующие электроэнцефалографические феномены: низкоамплитудный ритм в инициальной фазе, прогрессивное нарастание амплитуды островолновых разрядов в клонической фазе, присоединение к каждому пику медленной волны (формирование пик-волны) в тонической. Заканчивается припадок замедлением электрической активности или появлением медленных волн, замещающих эпилептические разряды.
Инициальная фаза припадка длится несколько секунд. Характерны потеря сознания, расширение зрачков, двусторонние мышечные подёргивания.
Тоническая фаза. Длится до 20 секунд. Судорожное напряжение выражено во всей скелетной мускулатуре, причём больше — в мышцах-разгибателях. Глаза могут быть открыты, глазные яблоки отклонены вверх и латерально.
Клоническая фаза. Длительность от 30 до 40 секунд. Генерализованный спазм периодически прерывается эпизодами релаксации мускулатуры, которые длятся сначала по нескольку секунд, и постепенно удлиняются. Для этой фазы характерен прикус языка и прерывистая вокализация («клонический хрип»). Прогрессивно удлинняясь, паузы расслабления переходят в атонию (эпилептическая кома) — больной в этот период непробуждаем.
Возвращение сознания происходит через несколько минут, неравномерно, проявляясь и вновь исчезая. Возможно сумеречное состояние сознания, дезориентация.
Неразвернутый судорожный припадок проявляется или лишь тоническими, или клоническими судорогами. Кома в конце такого приступа не развивается; больной либо сразу возвращается в сознание, либо после периода возбуждения.
У новорождённого ребёнка неразвернутый приступ может характеризоваться асинхронизацией судорог на правой и левой сторонах тела; кроме того, у ребёнка приступ иногда сопровождается рвотой.
Абсанс (petit mal, бессудорожный, малый припадок).
 Простой абсанс длится секунды и поэтому часто проходит незамеченным; характеризуется прерыванием движения («больной напоминает статую с пустым взглядом»); сознание отсутствует, наблюдается умеренное расширение зрачка, бледность или гиперемия лица. Сам пациент абсансов не осознаёт, он может и не знать о них.
Простой абсанс длится секунды и поэтому часто проходит незамеченным; характеризуется прерыванием движения («больной напоминает статую с пустым взглядом»); сознание отсутствует, наблюдается умеренное расширение зрачка, бледность или гиперемия лица. Сам пациент абсансов не осознаёт, он может и не знать о них.
Сложный абсанс характеризуется тем, что к клинической картине простого абсанса присоединяются элементарные автоматизмы (закатывание глаз, перебирание пальцами рук («абсанс автоматизмов»), миоклонии мышц плечевого пояса или век («миоклонический абсанс»), либо падение вследствие атонии мышц («атонический абсанс»).
Неклассифицированные эпилептические припадки
К этой группе относят все разновидности эпилептических припадков, которые не удаётся включить ни в одну из вышеописанных категорий по причине отсутствия необходимой информации; сюда же относятся некоторые случаи неонатальных приступов (у новорождённого ребёнка они могут проявляться, в частности, ритмическими движениями глазных яблок, «жевательными» или «плевательными» движениями).
Диагностика
Широкое распространение для диагностики эпилепсии получила электроэнцефалография. Важное диагностическое значение имеют комплексы «пик-волна» или несимметричных медленных волн, которые указывают на наличие эпилептогенного очага и его локализацию.
Эпилептиформные изменения на энцефалограмме не всегда являются основанием для диагноза эпилепсии, но в ряде случаев может быть обоснованием для назначения антиконвульсантной терапии.
Лечение
Основные стратегические положения при терапии эпилепсии:
 своевременное начало лечения;
своевременное начало лечения;- комплексность;
- непрерывность;
- длительность;
- преемственность.
Тактика - максимальная индивидуализация подхода к каждому пациенту.
Основная цель противоэпилептической терапии — это повышение качества жизни пациента.
Прежде чем назначать антиэпилептические препараты, следует устранить все факторы, провоцирующие приступы у пациента: ребёнку, склонному к фебрильным судорогам, немедленно ввести антипиретик; при рефлекторных приступах — избегать провокаций.
При выборе антиэпилептического препарата следует руководствоваться формой эпилепсии и типом эпилептического припадка.
При симптоматической и криптогенной эпилепсии эффективны барбитураты (в частности, фенобарбитал), вальпроат, ламотриджин, карбамазепин. Следует помнить, что у ребёнка фенобарбитал может вызвать состояние гиперактивности).
При вторично-генерализованных припадках целесообразно применить препараты вальпроевой кислоты.
При абсансной форме эпилепсии препаратами выбора являются сукцинимиды, в частности, этосуксимид, возможно, в сочетании с вальпроатами.
В качестве дополнительного средства при всех видах припадков эффективен диакарб (особенно, при эпилептических припадках у ребёнка), поскольку кроме дегидратационного действия, он обладает и истинной противоэпилептической активностью.
Режим приёма препаратов и дозы зависят следующих факторов:
 от возраста. У ребёнка, например, доза противоэпилептических препаратов будет больше, у пожилых пациентов — меньше;
от возраста. У ребёнка, например, доза противоэпилептических препаратов будет больше, у пожилых пациентов — меньше;- от приуроченности приступов к циклу сна-бодрствования: при припадках во время ночного сна большая часть суточной дозы принимается на ночь;
- от физического состояния больного;
- от индивидуальной переносимости препаратов пациентом.
Вопрос о прекращении противоэпилептической терапии решается строго индивидуально. Основанием для пересмотра схемы лечения является полное отсутствие эпилептических приступов. Только в этом случае допустимо снижение дозы противоэпилептических препаратов.
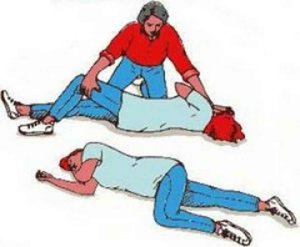
При эпилептическом статусе необходима экстренная помощь. На этом этапе для купирования судорожного синдрома (симптоматическая терапия) внутривенно медленно вводится диазепам (ребёнку безопаснее ввести диазепам ректально, эффективность от этого не снизится).
Успешное лечение возможно только при заинтересованном партнёрстве врача и пациента.